Definition: Was bedeutet rheumatoide Arthritis / chronische Polyarthritis?
Die chronische Polyarthritis, abgekürzt cP, wird in Anlehnung an den anglo-amerikanischen Sprachgebrauch heute in der Regel als rheumatoide Arthritis (RA) bezeichnet. Sie ist die häufigste und zugleich folgenschwerste Erkrankung aus der Gruppe der entzündlich-rheumatischen Systemerkrankungen.
Die Bezeichnung kommt aus dem Griechischen: Das griech. Wort arthron bedeutet Gelenk, und -itis ist in der Medizin eine Endung bei Erkrankungen, die durch eine Entzündung hervorgerufen werden. Arthritis bedeutet also soviel wie "Gelenkentzündung". Zusammen mit der Vorsilbe "Poly-" (griechisch für "viel") bedeutet "Polyarthritis" also "Entzündung vieler Gelenke".
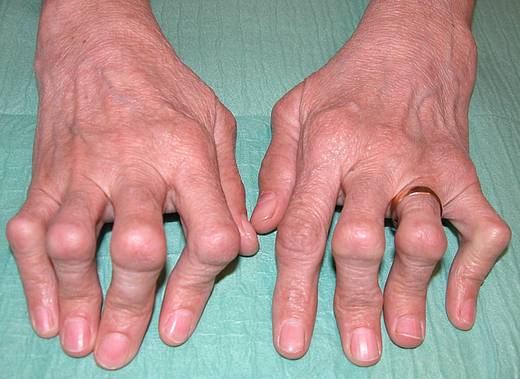
Typischerweise sind bei der rheumatoiden Arthritis kleine Gelenke betroffen, vor allem die Fingergrund- und -mittelgelenke (siehe Abbildung) sowie die Zehengrundgelenke. Prinzipiell kann aber auch jedes andere Gelenk von der chronischen Polyarthritis befallen werden. Sehr ungewöhnlich ist allerdings ein Befall der Fingerendgelenke.
Wer ist betroffen?
Die rheumatoide Arthritis (chronische Polyarthritis) betrifft vorwiegend Frauen (etwa 2/3 der RA-Patienten) und wird am häufigsten im Alter zwischen 40 und 70 Jahren diagnostiziert; die Krankheit kann sich aber auch schon sehr viel früher manifestieren. So können sogar schon Säuglinge oder Kleinkinder an einer kindlichen Form der chronischen Polyarthritis erkranken, die früher als juvenile chronische Arthritis und heute als juvenile idiopathische Arthritis bezeichnet wird.
Symptome und Krankheitsbild der rheumatoiden Arthritis / chronischen Polyarthritis
Es handelt sich bei der rheumatoiden Arthritis (chronischen Polyarthritis) um eine Erkrankung, bei der es zu Entzündungen in vielen Gelenken kommt. Sie äußert sich zunächst durch Schwellungen, Überwärmungen und eine Funktionseinschränkung in den betroffenen Gelenken. Im weiteren Verlauf kommt es unbehandelt zu einer zunehmenden Zerstörung der Gelenke und des gelenknahen Knochens mit der Folge von Fehlstellungen, Verformungen und zunehmender Behinderung.
Für die Diagnosestellung ist dabei das sogenannte Gelenkbefallsmuster wichtig. Typischerweise betroffen sind kleine Gelenke (Fingergelenke, Zehengelenke). Ebenso typisch ist der sogenannte "symmetrische" Befall, d.h. eine Gelenkbeteiligung auf beiden Seiten des Körpers, z.B. Fingergrundgelenke an der rechten Hand und Fingergrundgelenke an der linken Hand oder Beteiligung beider Handgelenke usw.. Im Gegensatz zu einer akuten Polyarthritis gehen die Entzündungen bei einer chronischen Polyarthritis nicht innerhalb von einigen Tagen oder Wochen zurück, sondern bleiben bestehen (daher der Name "chronische" Polyarthritis). Die seronegative chronische Polyarthritis unterscheidet sich von der sehr ähnlichen seropositiven chronischen Polyarthritis dadurch, dass bei ihr der sogenannte Rheumafaktor im Blut ("Serum") nicht nachweisbar ist, die Untersuchung also negativ ist ("sero-negativ").
Die Ursache der rheumatoiden Arthritis (seronegativ und seropositiv) ist unbekannt. Man weiß lediglich, dass es zu einer Störung im Immunsystem kommt, jedoch nicht, wodurch diese ausgelöst wird. Gegenwärtig zählt man die rheumatoide Arthritis zu den sogenannten Autoimmunerkrankungen.
Eine rheumatoide Arthritis macht sich durch Entzündungen in den Gelenken bemerkbar. Diese Entzündungen äußern sich in erster Linie durch Schmerzen, aber auch Überwärmungen der Gelenke, Hitzegefühl, desweiteren Schwellungen und z.T. auch Ergußbildungen (Wasser in den Gelenken, hat mit Blutergüssen nichts zu tun). Im Gegensatz zu verschleißbedingten Gelenkerkrankungen, sogenannten Arthrosen, ist der Entzündungsschmerz in den Gelenken typischerweise in Ruhe und bessert sich bei Bewegung. Bei starken Entzündungen kommt es zu nächtlichen Gelenkschmerzen, von denen man aufwacht. Ebenfalls typisch für entzündliche Gelenkerkrankungen sind eine ausgeprägte Morgensteifigkeit, die je nach Schwere und Aktivität der Erkrankung bis weit in den Tag andauert und z.T. sogar den ganzen Tag über nicht verschwindet.
Die chronische Polyarthritis ist aber keine reine Gelenkerkrankung, obwohl sie davon ihren Namen hat. Sie ist eine Allgemeinerkrankung mit mehr oder weniger stark ausgeprägten Allgemeinsymptomen. Dies hängt damit zusammen, dass die zugrundeliegende Störung im Immunsystem liegt und das Immunsystem in alle Bereiche es Körpers hineinwirken kann.
Typische Begleiterscheinungen der rheumatoiden Arthritis sind damit eine je nach Krankheitsaktivität mehr oder minder ausgeprägte Müdigkeit, desweiteren u.U. ein allgemeines Krankheitsgefühl, Appetitlosigkeit, Gewichtsabnahme, Lustlosigkeit, Depressivität, außerdem vor allem in Schubsituationen deutliche allgemeine Leistungsminderung, Abgeschlagenheit sowie eine erhöhte Körpertemperatur bis hin zu leichtem Fieber.
Außerhalb der Gelenke kann die chronische Polyarthritis die Weichteile befallen. Typische Bespiele sind Sehnenscheidenentzündungen (Karpaltunnelsyndrom, Sehnenscheidenentzündungen auf dem Handrücken bzw. über dem Handgelenk, aber auch auf dem Fußrücken; Tenosynovitis), Rheumaknoten (unter der Haut liegende, derbe, verschiebliche Knoten vor allem auf der Streckseite der Gelenke; typische Stelle: Ellenbogen) oder Schleimbeutelentzündungen (typisch auch am Ellenbogen).
Gefürchtet sind die Organbeteiligungen bei chronischer Polyarthritis. Sie sind glücklicherweise selten, stellen dann aber z.T. lebensbedrohliche Komplikationen dar. Beispiele für Organbeteiligungen bei einer rheumatoiden Arthritis sind
- rheumatische Rippenfellentzündung (Pleuritis)
- rheumatische Herzbeutelentzündung (Perikarditis)
- rheumatische Gefäßentzündungen (Vaskulitis).
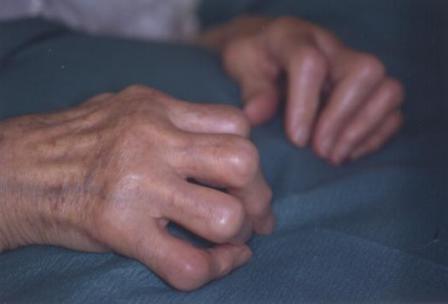
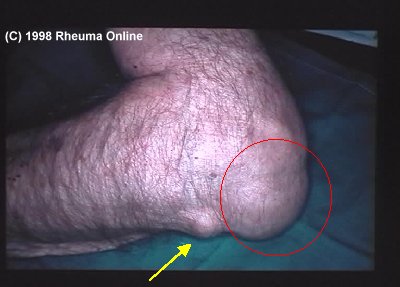
Krankheitsverlauf und Krankheitsfolgen
Der Verlauf der rheumatoiden Arthritis (chronischen Polyarthritis) ist von Patient zu Patient unterschiedlich. Bei einem Großteil der Betroffenen nehmen die Beschwerden im Laufe der Jahre zu, wobei die Krankheit in Schüben mit immer kürzeren Abständen auftritt. Schwere Verläufe sind durch eine Mitbeteiligung der verschiedenen Organsysteme gekennzeichnet, z.B. rheumatische Entzündungen der inneren Organe wie Herz und Lunge, des blutbildenden Systems, des lymphatischen Systems, des Nervensystems oder der Gefäße. Diese Organmanifestationen sind in der Regel ein Zeichen für einen prognostisch äußerst ungünstigen Verlauf und können mit lebensbedrohlichen Komplikationen einhergehen.
Welcher Patient diese schweren Stadien der RA durchleiden muss, lässt sich im voraus nicht sicher vorhersagen. Die einzige Möglichkeit, um den Krankheitsverlauf und seine möglichen Spätfolgen günstig zu beeinflussen, liegt in einer frühzeitigen Diagnose und der entsprechend frühzeitigen, zielgerichteten Behandlung.
In der Vergangenheit wurden die Krankheitsfolgen der chronischen Polyarthritis in erheblichem Maße unterschätzt. Zwar war man sich der erheblichen Lasten und Leiden für den Patienten bewusst. Erst in neuerer Zeit wurde jedoch deutlich, dass die chronische Polyarthritis eine schwere Systemerkrankung ist, die bei unzureichender Behandlung nicht nur zu einer nachhaltigen Behinderung und einer massiven Einbuße an gesellschaftlicher Teilhabe führt, sondern auch mit einer erheblichen Verkürzung der Lebensdauer einhergeht. Ein profilierter Rheumatologe aus den USA bezeichnet deshalb die chronische Polyarthritis heute als eine dringlich zu behandelnde Erkrankung ("a medical emergency") und stellt sie vor dem Hintergrund der entsprechenden Mortalitätsdaten (Sterblichkeitsrisiko) auf eine Stufe wie bösartige Tumorerkrankungen oder schwere Herzerkrankungen.
Prognose
Früher bestand die Lehrmeinung, dass eine rheumatoide Arthritis (chronische Polyarthritis) unheilbar ist. Sie wird auch heute noch vielfach vertreten. Allerdings befinden sich die wissenschaftlichen Auffassungen zur rheumatoiden Arthritis gegenwärtig in einem grundlegenden Umbruch. So deuten die Ergebnisse aus aktuellen klinischen Studien darauf hin, dass sich durch neue Behandlungsansätze bei der chronischen Polyarthritis weitgehende und im günstigsten Fall sogar komplette Remissionen erzielen lassen.
Einzelne Studien zeigen sogar, dass es unter einer wirksamen antirheumatischen Therapie zu Heilungsphänomenen bei bereits eingetretenen, im Röntgenbild sichtbaren Schäden am Knochen kommt. Leider sind diese Beobachtungen allerdings nur eingeschränkt auf die Situation am Gelenkknorpel zu übertragen. Sie lassen aber hoffen, dass es durch eine rechtzeitig eingeleitete, wirksame Therapie gelingt, Schäden auch am Gelenkknorpel gar nicht erst entstehen zu lassen.
Ebenso sprechen epidemiologische Daten dafür, dass die schweren und schwersten Verläufe der chronischen Polyarthritis unter den neuen therapeutischen Möglichkeiten seltener geworden sind. Klinische Verlaufsstudien zeigen darüber hinaus, dass sich selbst ein erhöhtes Sterblichkeitsrisiko bei Patienten mit einer anfangs sehr ungünstigen Prognose durch eine optimal wirksame antirheumatische Therapie auf ein normales Niveau zurückführen lässt.
Diagnose der rheumatoiden Arthritis
Gerade bei Krankheitsbeginn ist es selbst für einen erfahrenen Rheumatologen manchmal schwierig, eine rheumatoide Arthritis (chronische Polyarthritis) sicher zu diagnostizieren. Nicht immer liegt bereits zu Anfang das charakteristische Krankheitsbild mit den zugehörigen Befunden vor. Dies gilt auch für die Laboruntersuchungen, u.a. auch den Nachweis des Rheumafaktors (RF) im Blut. Zwar sind die Laborbefunde bei der Diagnosestellung hilfreich und für die Abgrenzung gegenüber anderen Erkrankungen unverzichtbar. Gerade zu Krankheitsbeginn einer rheumatoiden Arthritis sind aber typische Laborbefunde oft noch nicht vorhanden.
So fehlen bei etwa einem Drittel der Patienten zu Anfang die typischen Entzündungszeichen im Blut, beispielsweise die Erhöhung der Blutsenkung (Blutkörperchensenkungsgeschwindigkeit, BSG) oder des c-reaktiven Proteins (CRP).
Ähnliches gilt für den Rheumafaktor, dessen Bezeichnung eine wichtige Rolle bei der Diagnostik einer rheumatoiden Arthritis annehmen lässt. Der Rheumafaktornachweis im Blut ist aber nicht gleichbedeutend mit der Diagnose einer rheumatoiden Arthritis; umgekehrt schließt das Fehlen eines Rheumafaktors die Diagnose einer rheumatoiden Arthritis nicht aus.
So ist auch der Rheumafaktor bei Krankheitsbeginn oft nicht im Blut nachweisbar. Und selbst im weiteren Krankhheitsverlauf ist der Rheumafaktor nur bei etwa der Hälfte der Patienten positiv. Außerdem findet sich ein positiver Rheumafaktornachweis auch bei anderen Erkrankungen und sogar bei einem kleinen Teil von völlig Gesunden. Der Rheumafaktor liefert damit für die Diagnose zwar eine wichtige Zusatzinformation, aber nicht den letztendlich richtungsweisenden Befund.
Entscheidende Elemente für die Diagnose einer chronischen Polyarthritis sind eine detaillierte Patientenbefragung (Anamnese) und eine ausführliche körperliche Untersuchung mit besonderem Schwerpunkt auf der Erhebung des sogenannten Gelenkstatus. Wesentliche weitere Befunde ergeben sich aus Blutuntersuchungen, Röntgenaufnahmen und ggf. weiteren Untersuchungen wie Ultraschalluntersuchungen, Xiralite, Knochenszintigraphie oder Kernspintomographie.
Wichtige Anzeichen einer rheumatoiden Arthritis sind u.a.:
- Gelenkschmerzen vom entzündlichen Typ, d.h. Schmerzen in den Gelenken, die in Ruhe oder sogar in der Nacht auftreten, mit zunehmender Ruhigstellung der Gelenke stärker werden und mit zunehmender Bewegung zurückgehen
- Überwärmungsgefühl oder sogar ein Hitzegefühl und Brennen in den Gelenken
- Besserung der Symptome unter Kälteeinwirkung, z.B. unter kaltem Wasser
- Schwellungen der Gelenke, d.h. Weichteilschwellungen in den Gelenken und um die Gelenke, möglicherweise in Verbindung mit einem Gelenkserguß (vermehrter Produktion von Gelenkflüssigkeit)
- Beteiligung mehrerer Gelenke mit einem typischen Gelenkbefallsmuster, d.h. insbesondere die Beteiligung der Fingergrundgelenke und der Fingermittelgelenke und der Zehengrundgelenke
- "Symmetrischer" Gelenkbefall, d.h. Beteiligung von Gelenken in den verschiedenen Gelenkregionen auf beiden Seiten des Körpers, z.B. im Zeigefingergrundgelenk und Mittelfingergrundgelenk rechts und im Daumengrundgelenk und im Ringfinger- und Kleinfingergrundgelenk links
- Ausgeprägte Morgensteifigkeit, die nicht nur ganz kurz anhält, sondern eine halbe Stunde und länger andauert und z.T. sogar über den ganzen Vormittag oder den ganzen Tag nicht verschwindet
Als Orientierung für die Diagnose einer chronischen Polyarthritis dienen die Kriterien des American College of Rheumatologie (ACR = wissenschaftliche Fachgesellschaft der amerikanischen Rheumatologen). Diese sogenannten ACR-Kriterien wurden allerdings nicht als diagnostische Kriterien für einen einzelnen Patienten entwickelt, sondern als epidemiologische Kriterien für die Vergleichbarkeit von wissenschaftlichen Studien. Sie sind deshalb zwar ein guter Anhalt für die Diagnosestellung, dürfen letztendlich aber nicht als das maßgebliche Instrument und vor allem auch keinesfalls als das alleinige Instrument für die Diagnose verwendet werden.
Frühsymptome – rheumatoide Arthritis rechtzeitig erkennen
Rheumatologen sind immer häufiger der Ansicht, dass eine frühe Diagnose der rheumatoiden Arthritis und eine frühzeitig einsetzende zielgerichtete Therapie Grundvoraussetzung für eine erfolgreiche Behandlung ist. Untersuchungen lassen vermuten, dass schwerwiegende Gelenkschäden bereits innerhalb der ersten ein bis zwei Jahre nach Erkrankungsbeginn auftreten. Eine hochaktive rheumatoide Arthritis kann schon während der ersten Krankheitsmonate zu irreversiblen, dauerhaften Gelenkschäden führen. Die Chancen auf eine komplette Remission und die Einleitung einer Heilung sinken mit zunehmender Krankheitsdauer und mit dem Fortschreiten der entzündlichen Prozesse.
Der sicherste Hinweis auf eine frühe Arthritis ist eine Gelenkschwellung und Bewegungseinschränkung ohne wahrnehmbare Ursache, insbesondere ohne eine vorausgegangene Verletzung. Allerdings ist gerade zu Krankheitsbeginn eine Gelenkschwellung nur gering ausgeprägt und oft schwierig zu erkennen.
Typisch für die Entzündung ist ein Ruheschmerz und ein Nachtschmerz, vor allem in den frühen Morgenstunden. Ein sehr wichtiges Anzeichen ist eine ausgeprägte Morgensteifigkeit von 30 Minuten oder länger. Für eine beginnende chronische Arthritis spricht ein Andauern der Beschwerden über mehr als 6 Wochen.
Gerade bei Krankheitsbeginn können die üblichen Blutuntersuchungen völlig normal sein. Finden sich allerdings erhöhte Werte für die Blutsenkung (Blutkörperchen-Senkungs-Geschwindigkeit, BSG) oder den CRP-Wert (c-reaktives Protein), ist dies ein weiterer, wichtiger Hinweis auf eine sich anbahnende rheumatische Erkrankung.
Um Hausärzte und weitere Fachärzte wie Internisten, Orthopäden oder Chirurgen bei der Früherkennung einer rheumatoiden Arthritis zu unterstützen und den kürzesten Weg zur spezialisierten rheumatologischen Versorgung sicherzustellen, wurde für das Primär-Screening ein spezielles Instrumentarium zur Arthritis-Früherkennung entwickelt.
Zum Download: Screening-Fragebogen frühe Arthritis als PDF-Dokument
Krankheitsursache
Die Ursache der chronischen Polyarthritis ist unbekannt. Man vermutet eine ererbte Veranlagung (genetische Prädisposition), die in Verbindung mit einer Reihe von äußeren Faktoren zu einer Fehlregulation des Immunsystems und einer sogenannten Autoimmunreaktion führt. Dabei richtet sich das Immunsystem fälschlicherweise gegen den eigenen Körper und setzt entzündliche Prozesse in den betroffenen Gelenken und anderen Organsystemen in Gang.
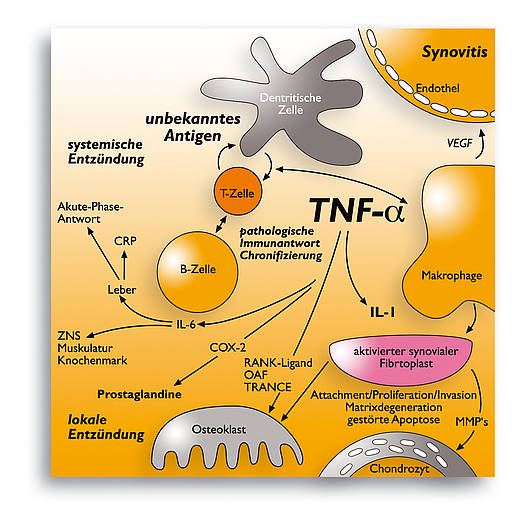
Wesentliche Fortschritte sind in den letzten Jahren allerdings bei der Erforschung der weiteren Krankheitsentstehung (Pathogenese) gemacht worden. So kennt man heute eine ganze Reihe von Schlüsselereignissen, die zur Ausbreitung und zur Chronifizierung der Erkrankung führen. Dabei wurde in den letzten Jahren insbesondere die zentrale Bedeutung der sogenannten Zytokine aufgeklärt.
Zytokine sind körpereigene Substanzen, die beim Zusammenspiel der unterschiedlichen Körperfunktionen für den Informationsaustausch zwischen den beteiligten Zellen und Zellsystemen sorgen. Innerhalb des Immunsystems spielen sie eine Rolle bei der Steuerung der körpereigenen Abwehr. Einfach ausgedrückt, haben die Zytokine im Immunsystem als eine Art Botenstoffe die Aufgabe, die Informationen von einer Zelle des Immunsystems an eine andere Zelle des Immunsystems übermitteln.
Bei der chronischen Polyarthritis spielen vor allem die Zytokine TNF-alpha und Interleukin-1 (IL-1) eine zentrale Rolle bei der Auslösung und bei der Verstärkung der chronischen Entzündungsreaktion (siehe Abbildung). Diese Erkenntnisse haben bereits Eingang in die Therapie gefunden und ermöglichen erstmals eine zielgerichtete Behandlung der Erkrankung. So ist es durch moderne Methoden, insbesondere durch die Fortschritte in der Molekularbiologie und Gentechnologie, gelungen, Medikamente herzustellen, die in diesen Prozess eingreifen und die krankheitsauslösende und krankheitsverstärkende Wirkung von TNF-alpha und Interleukin-1 blockieren.
Behandlung der rheumatoiden Arthritis / chronischen Polyarthritis
Die Behandlung der rheumatoiden Arthritis (chronischen Polyarthritis) ist abhängig vom Stadium der Erkrankung (z.B. früh - spät), von der Schwere der Erkrankung (z.B. wenige oder viele Gelenke betroffen, Organbeteiligung), von der Krankheitsaktivität (z.B. eher geringe oder eher sehr starke Gelenkschmerzen, eher kurze oder sehr lange Morgensteifigkeit, Nachtschmerz) und von den im Augenblick im Vordergrund stehenden Problemen (z.B. starke Schmerzen in einem Handgelenk und zunehmender Bewegungsverlust, Schwellung im Knie mit Ruheschmerz und beginnendem Verlust der vollständigen Streckfähigkeit, heftige Nackenschmerzen als Ausdruck einer Beteiligung der Halswirbelsäule o.ä.). Deshalb muss die Behandlung stadienadaptiert, krankheitsadaptiert und problemorientiert erfolgen.
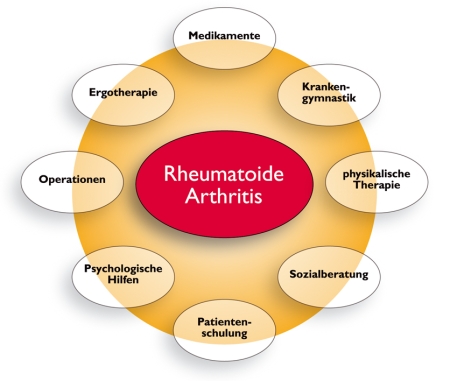
Dazu muss häufig ein sehr umfangreiches Arsenal an therapeutischen Maßnahmen zum Einsatz kommen. Wichtige Eckpfeiler der Therapie sind Medikamente, Krankengymnastik, sonstige physikalische Therapiemaßnahmen (physikalische Therapie) wie Kältepackungen, manchmal auch Wärmepackungen, Unterwasserbewegungsbad, Ergotherapie, psychologische Schmerzbewältigung, manchmal auch Operationen, dazu Patientenschulung und gegebenenfalls eine flankierende psychologische Stützung und Begleitung. Die optimale Therapie eines Patienten mit chronischer Polyarthritis erfolgt in rheumatologisch spezialisierten Einrichtungen wie rheumatologischen Schwerpunktpraxen und Rheumafachkliniken, am besten im Organisationsverbund sogenannter regionaler Rheumazentren.
Die Lehrmeinung ist, dass eine chronische Polyarthritis nicht heilbar ist. Unsere Erfahrung zeigt jedoch in Übereinstimmung mit den Eindrücken aus anderen spezialisierten Zentren, dass sich bei immer mehr Patienten mit einer chronischen Polyarthritis vollständige Remissionen (vollständiges Verschwinden aller Symptome und aller Krankheitszeichen) erzielen lassen. Allerdings gibt es auch unter optimalen Bedingungen (siehe unten) immer wieder Patienten, bei denen alle Therapien nur zu einem unbefriedigenden Ergebnis führen. Nach Erfahrungen lassen sich Remissionen (Heilungserfolge) umso eher erzielen,
- je früher die Diagnose gestellt wird
- je weniger irreparable Schäden bereits vorliegen
- je eher mit einer geeigneten Therapie begonnen wird
- je früher insbesondere eine langwirksame antirheumatische Therapie eingeleitet wird (Therapie zur Remissionsinduktion, früher auch sogenannte "Basistherapie") und
- je besser die langwirksame antirheumatische Therapie an die Erkrankung angepasst ist (krankheitsadaptierte Basistherapie). Dies bedeutet insbesondere den Mut zum Einsatz "aggressiverer" Medikamente bei "aggressiven", schweren Krankheitsverläufen und auch den frühen Einsatz von sogenannten Kombinationstherapien.
Die wesentliche Chance eines Patienten mit chronischer Polyarthritis liegt heute darin, dass die Erkrankung früh diagnostiziert wird, früh von einem Spezialisten (Rheumaspezialisten) behandelt wird (dies ist in der Regel ein Internist mit der zusätzlichen Qualifikation "Rheumatologie"), früh nicht nur medikamentöse Behandlungsmethoden zum Einsatz kommen, sondern das gesamte zur Verfügung stehende therapeutische Arsenal genutzt wird (dies geschieht in der Regel bei Therapieeinleitung in den bereits erwähnten rheumatologisch spezialisierten Einrichtungen) und in der Folge eine kontinuierliche, regelmäßige Weiterbetreuung durch einen internistischen Rheumatologen erfolgt. Grund zur Hoffnung besteht allerdings nicht nur bei Beginn einer qualifizierten Therapie im frühen Krankheitsstadium. Von der besonderen Erfahrung der spezialisierten Einrichtungen profitieren auch Patienten mit fortgeschrittener Erkrankung.
Moderne Konzepte der Rheumabehandlung zeichnen sich dadurch aus, dass verschiedene Methoden miteinander kombiniert werden. Der Erfolg der Behandlung hängt wesentlich davon ab, für die unterschiedlichen Krankheitsbilder und Krankheitssituationen die jeweils richtige Behandlungskombination zusammenzustellen. Für jeden einzelnen Patienten muss seine individuelle Therapie quasi "maßgeschneidert" zugeschnitten werden.
Die wichtigsten Elemente der Rheumabehandlung sind:
- Medikamente
- Krankengymnastik (z.B. als Einzelgymnastik und Gruppengymnastik, als Trockentherapie und im Bewegungsbad)
- Ergotherapie (z.B. Gelenkschutztraining, Anpassung an die Anforderungen in der allgemeinen Lebensführung, im Haushalt, im Beruf und in der Freizeit, Hilfsmittelversorgung, sogenannte funktionelle Therapie)
- Physikalische Therapie (z.B. Wärme, Kälte, Massagen, Elektrotherapie)
- Operative Therapie (z.B. Korrekturoperationen bei Gelenkfehlstellungen oder Funktionseinschränkungen, Gelenkersatz)
- Patientenschulung
- Psychologische Maßnahmen (z.B. psychologische Schmerzbewältigung, Entspannungstraining, seelische Stützung und Begleitung)
- Sozialberatung und soziale Unterstützung
Eine wichtige Aufgabe bei der Behandlung von Patienten mit rheumatischen Erkrankungen ist eine frühzeitige Rehabilitation, d.h. die Wiedereingliederung in ein möglichst normales Leben mit oder trotz der rheumatischen Erkrankung.
Medikamentöse Therapie der rheumatoiden Arthritis
Eine aktive chronische Polyarthritis sollte grundsätzlich mit einem langwirksamen Antirheumatikum (früher sogenannte "Basistherapie"; langwirksame Antirheumatika) behandelt werden. Diese Medikamente dienen dazu, die Erkrankung in die Remission zu bringen, d.h. den Krankheitsverlauf zu stoppen. Gemäß den Handlungsempfehlungen der Deutschen Gesellschaft für Rheumatologie (DGRh) zur medikamentösen Therapie der rheumatoiden Arthritis (S1-Leitlinie) wird heute häufig Methotrexat eingesetzt, aber auch Leflunomid, Sulfasalazin, Chloroquin, Hydroxychloroquin, Ciclosporin, Azathioprin sowie parenterales Gold sind bewährte Wirkstoffe, deren Einsatz in den Leitlinien empfohlen wird.
Langwirksame Antirheumatika entfalten ihre Wirksamkeit allerdings erst nach einiger Zeit. Außerdem kann es auch trotz einer an sich gut wirksamen Basistherapie dazu kommen, dass trotz fehlender Entzündungsaktivität im Blut (z.B. normale Blutsenkung (BSG), oder normales c-reaktives Protein (CRP)) noch Symptome bestehen. In diesem Fall ist es sinnvoll, zur Kontrolle dieser Symptome zusätzlich zur langwirksamen antirheumatischen Therapie ein Medikament zu nehmen, das diese Symptome kurzfristig bekämpft. Dafür werden in der Regel Medikamente aus der Gruppe der cortisonfreien Entzündungshemmer eingesetzt.
Reicht die Wirkung dieser cortisonfreien Entzündungshemmer nicht aus oder sollten sie aus bestimmten Gründen nicht gegeben werden (z.B. wegen Nebenwirkungen, Unverträglichkeit oder Gegenanzeigen), ist die Einnahme von Cortison sinnvoll und notwendig. Ebenso ist die Einnahme von Cortison (unter anderem) immer dann sinnvoll und notwendig, wenn ein Schub besteht oder die Krankheitsaktivität so hoch ist, dass sie mit anderen Mitteln nicht beherrscht werden kann. Der Vorteil von Cortison besteht darin, dass es der stärkste Entzündungshemmer ist, den wir kennen. Außerdem wirkt es sehr schnell. Der Nachteil von Cortison besteht darin, dass es bei längerdauernder Anwendung (z.B. über Monate) in höheren Dosierungen zu unerwünschten Nebenwirkungen führt (Cortison-Nebenwirkungen). Es gibt für einen einzelnen Patienten keine genau vorhersagbare Dosis, ab der es bei längerdauernder Anwendung zu unerwünschten Nebenwirkungen kommt. Als grobe Regel kann man jedoch sagen, dass eine Menge von 5 mg Prednisolon oder einer vergleichbaren Menge (sogenanntes Prednisolon-Äquivalent) üblicherweise auch bei einer Langzeiteinnahme weitgehend sicher ist bzw. bei der notwendigen Cortisonbehandlung einer chronischen Polyarthritis die Erfolge die möglichen Nachteile deutlich überwiegen. Diese Auffassung wird durch wissenschaftliche Studien gestützt.
Lässt sich auf Dauer wegen einer hohen Krankheitsaktivität der chronischen Polyarthritis die genannte niedrige Menge Cortison (low-dose-Therapie) nicht erzielen, muss die Intensität der langwirksamen antirheumatischen Therapie intensiviert werden. Dies kann entweder durch den Wechsel auf ein in der Regel wirksameres Präparat erfolgen oder durch die Kombination von verschiedenen Substanzen.
Kombinationstherapien werden insbesondere dann eingesetzt, wenn abzusehen ist, dass die Wirkung von Einzelsubstanzen alleine nicht ausreicht. Je nach Krankheitsaktivität und Schwere der Erkrankung werden unterschiedliche Kombinationstherapien verwendet, in der Regel unter Einschluss von Methotrexat, z.B. Methotrexat und Chloroquin oder Hydroxychloroquin oder Methotrexat und Sulfasalazin. Hochwirksame Kombinationen sind das Zusammenwirken von Methotrexat und Ciclosporin sowie von Methotrexat und Leflunomid. Eine andere mögliche Option bei hoher Krankheitsaktivität und schwer verlaufender Erkrankung ist eine Dreifachkombination aus Methotrexat, Sulfasalazin und Chloroquin bzw Hydroxychloroquin.
Bei sehr schweren und prognostisch ungünstigen Verlaufsformen geht die Behandlungsstrategie zunehmend dahin, bereits zu Anfang sogar Kombinationen aus verschiedenen langwirksamen Antirheumatika einzusetzen, insbesondere von Methotrexat mit Sulfasalazin und Chloroquin/Hydroxychloroquin oder von Methotrexat mit Leflunomid. Durch eine solche „aggressive“ Strategie können Schäden durch die Erkrankung eher verhindert werden als durch einen zu zögerlichen oder verspäteten Einsatz von hochwirksamen Medikamenten.
Besonders wirksame, aber auch sehr teure Medikamente sind die Biologika, die auf eine "biologische" Weise, d.h. durch einen gezielten Eingriff in körpereigene Funktionen und Mechanismen, das weitere Fortschreiten und die Ausbreitung von krankhaften Vorgängen im Körper verhindert. Eine solche Therapie nennt man eine "biologische Therapie". Gemäß ihrer Zulassung in der EU dürfen Biologika jedoch erst eingesetzt werden, wenn eine vorherige Therapie mit langwirksamen Antirheumatika nicht ausreichend gewirkt hat oder nicht vertragen wurde. In der Regel werden Biologika außerdem immer in Kombinationstherapie mit Methotrexat eingesetzt, einige der Biologika sind jedoch auch als Monotherapie zugelassen, falls Methotrexat nicht vertragen wird oder aus anderen Gründen (wie einer geplanten oder bestehenden Schwangerschaft) nicht eingesetzt werden kann.
Die DGRh empfiehlt in der S1-Leitlinie aus dem Jahr 2012 bei den Biologika zunächst den Einsatz von Abatacept (Orencia), Adalimumab (Humira), Certolizumab (Cimzia), Etanercept (Enbrel), Golimumab (Simponi), Infliximab (z.B. Remicade, Inflectra, Remsima) oder Tocilizumab (RoActemra) oder alternativ Anakinra (Kineret). Bei Unverträglichkeit oder Unwirksamkeit sollte dann auf ein anderes Biologikum einschließlich Rituximab (MabThera) gewechselt werden.
Rheumatoide Arthritis: Zahlen und Fakten im Überblick
- 1-2% der erwachsenen Bevölkerung sind von rheumatoider Arthritis betroffen, d.h. allein im Großraum Düsseldorf etwa 10.000 bis 20.000 Patienten
- Mit einem Anteil von 60-70% erkranken überwiegend Frauen an rheumatoider Arthritis
- Das durchschnittliche Alter bei Krankheitsbeginn liegt bei 40 Jahren, d.h. die Erkrankung befällt junge Frauen in der aktiven Phase ihres Lebens
- Bei 40% entwickeln sich knöcherne Gelenkdefekte („Erosionen“) innerhalb der ersten 6 Monate, bei 60% innerhalb des ersten Jahres nach Krankheitsbeginn, bei mehr als 80% innerhalb der ersten 2 Jahre, bei 90% im Verlauf von 5 Jahren
- Nach 2 Jahren sind fast 40% der RA-Patienten krankheitsbedingt berentet, nach 5 Jahren mehr als 60%
- Nach 10 Jahren sind 17% der Patienten an großen Gelenken operiert (künstliche Hüft- oder Kniegelenke), 10% sind schwerstbehindert
- Rheumatoide Arthritis ist in der westlichen Welt die häufigste Ursache für eine krankheitsbedingte Behinderung, die durch adäquate Therapien zu beeinflussen ist
- Der Behandlungserfolg ist abhängig vom Behandlungsbeginn: Das therapeutische Fenster („window of opportunity“) mit einem optimalen Behandlungsergebnis liegt bei 12-16 Wochen nach Krankheitsbeginn
- Die Erstvorstellung eines RA-Patienten beim Rheumatologen erfolgt in Deutschland im Mittel nach 1,8 Jahren bzw. 21 Monaten
- Die Prognose der Erkrankung korreliert eng mit der Intensität der spezialisierten rheumatologischen Betreuung, d.h. der Behandlungserfolg ist abhängig von frühzeitiger und im Verlauf engmaschiger fachrheumatologischer Behandlung
- Nur 22% der RA-Patienten erreichen in Deutschland jemals einen internistischen Rheumatologen
- Nur 20% der Patienten außerhalb der spezialisierten rheumatologischen Versorgungssysteme erhalten die allein wirksame und den Krankheitsverlauf langfristig beeinflussende Therapie mit krankheitsmodifizierenden Substanzen („langwirksame Antirheumatika“, früher so genannte „Basistherapie“)
- Dagegen steht ein Anteil von 97% unter langwirksamen Antirheumatika bei fachrheumatologisch behandelten Patienten
- Nur 1% aller RA-Patienten werden in Deutschland mit den modernen und mit Abstand wirksamsten biologischen Substanzen behandelt
- In Deutschland besteht eine eklatanter Engpaß bei der spezialisierten rheumatologischen Versorgung durch internistische Rheumatologen. Die Anmeldefristen für neue Patienten liegen in den Schwerpunktpraxen und in den Ambulanzen der Rheumakliniken zwischen vielen Wochen und mehreren Monaten.
Interessante wissenschaftliche Studien
Stenger AAME et al: Early effective suppression of inflammation in rheumatoid arthritis reduces radiographic progression. Br J Rheumatol 1998; 37:1157-1163
Verglichen wurden in dieser Studie zwei Behandlungsstrategien für die chronische Polyarthritis: Die traditionelle Strategie (stufenweises Vorgehen; sogenanntes "Stufenschema") beim Einsatz von langwirksamen antirheumatischen Medikamenten und eine "aggressive" Strategie, bei der die Patienten mit einem hohen Krankheitsrisiko sehr früh mit wirksameren Medikamenten wie à Methotrexat, Gold, Azathioprin oder mit Kombinationen von langwirksamen antirheumatischen Medikamenten behandelt wurden.
Nach 2 Jahren war das Fortschreiten der Erkrankung in der "aggressiv" behandelten Patientengruppe wesentlich geringer als in der traditionell behandelten Gruppe, ohne daß es in der "aggressiv" behandelten Gruppe zu mehr Nebenwirkungen kam.
Schlußfolgerung (Kommentar von rheuma-online): Patienten mit einer chronischen Polyarthritis haben auch bei zunächst ungünstig erscheinender Prognose einen besseren Verlauf, wenn sie frühzeitig mit einer wirksamen antirheumatischen Therapie behandelt werden. Wichtig ist eine möglichst frühzeitige und anhaltende Normalisierung der sogenannten systemischen Entzündungsparameter wie Blutsenkung (BSG) und c-reaktivem Protein (CRP).
Rau R et al: Progression in early erosive rheumatoid arthritis: 12 months results from a randomized controlled trial comparing methotrexate and gold sodium thiomalate. Br J Rheumatol 1998;37:1220-1226
Die Untersuchung verglich bei 174 Patienten mit chronischer Polyarthritis und hohem Krankheitsrisiko (früh im Krankheitsverlauf eingetretene Erosivität) den weiteren Verlauf nach Einleitung einer langwirksamen antirheumatischen Therapie mit Methotrexat oder intramuskulär verabreichtem Gold. Nach 6 Monaten zeigte sich in beiden Behandlungsgruppen eine Verlangsamung der erosiven Veränderungen. Die Wirksamkeit von Methotrexat und intramuskulär verabreichtem Gold unterschied sich dabei nicht. Eine gleiche Wirksamkeit von Methotrexat und Gold zeigte sich ebenfalls bei der Untersuchung nach einem Jahr.
Wichtigster prognostischer Parameter für die Wirksamkeit der Therapie war in dieser Studie die Höhe der systemischen Entzündungsaktivität (BSG, CRP) zu Beginn der Therapie sowie der Nachweis des Rheumafaktors (RF) ebenfalls zu Beginn der Therapie.
Schlußfolgerung (Kommentar von rheuma-online): Die Studie liefert erneut einen Beleg für die Notwendigkeit einer gut wirksamen langwirksamen antirheumatischen Behandlung bei Patienten mit einer aktiven chronischen Polyarthritis. Außerdem erinnert sie daran, daß das gerne ein wenig im Schatten von Methotrexat stehende intramuskulär verabreichte Gold in der Wirkung gut mit diesem vergleichbar ist. Es sollte deshalb als Therapieoption nicht ganz aus den Augen verloren werden.
